Для врачей
Раздел содержит информацию, которая может быть адекватно воспринята только специалистами. Есть как узконаправленные материалы для неврологов, так и материалы для врачей других специальностей.
Большая часть материалов написана автором как "рабочий конспект", чтобы подробнее разобраться в вопросе. Они обновляются в соответствии с изменениями в вопросе, которому они посвящены.
Резюме руководства “Statin Use for the Primary Prevention of Cardiovascular Disease in Adults. US Preventive Services Task Force Recommendation Statement”, 2022
Польза назначения статинов
Получены убедительные доказательства в пользу по меньшей мере умеренного снижения риска сердечно-сосудистых осложнений (ССО1; инфаркта миокарда или ишемического инсульта) и смерти от всех причин у взрослых в возрасте от 40 до 75 лет без ССО в анамнезе, имеющих один или более факторов риска ССО и оценкой риска ССО по шкале ASCVD2 (Atherosclerotic Cardiovascular Disease) 2013 Risk Calculator AHA/ACC ≥10%.
Получены убедительные доказательства в пользу по меньшей мере незначительного снижения риска сердечно-сосудистых осложнений (инфаркта миокарда или ишемического инсульта) и смерти от всех причин у взрослых в возрасте от 40 до 75 лет без сердечно-сосудистых осложнений (ССО) в анамнезе, имеющих один или более факторов риска ССО и оценкой риска ССО по шкале ASCVD (Atherosclerotic Cardiovascular Disease) 2013 Risk Calculator AHA/ACC ≥7,5 и <10%.
Недостаточно данных о снижении частоты ССО и смертности при назначении статинов пациентам ≥ 76 лет без ССО в анамнезе, и не получающих статины на момент принятия решения.
Вред назначения статинов
Получены убедительные доказательства, что отрицательный эффект от назначения статинов у пациентов 40-75 лет незначительный
Недостаточно данных об отрицательном эффекте назначения статинов для первичной профилактики ССО пациентам в возрасте ≥76 лет.
В 12-ти исследованиях (количество участников 55358) не было установлено различий риска повышения активности аминотрансфераз, анализ объединённого массива данных 13-ти исследований (количество участников 71733) не выявил различий в риске развития каких-либо злокачественных опухолей у пациентов, получавших статины и плацебо.
Анализ объединённого массива данных 6-ти исследований (количество участников 59083) не было установлено различий между статинами и плацебо в отношении риска развития сахарного диабета.
Не было установлено связи приёма статинов и развития заболеваний почек и когнитивных нарушений.
Интенсивность лечения статинами
Данные оценки прямого сравнения влияния режима терапии статинами на исход ограничены. В большинстве исследований, включённых в обзор USPSTF, оценивалась терапия статинами средней интенсивности. На основании доступных данных, в первичной профилактике ССО рационально использование режимов средней интенсивности.
Таблица 1. Степени интенсивности терапии статинами (Stone, N. J., Robinson, J. G., 2013 с изменениями)
Дополнительные факторы повышенного риска ССЗ
- семейный анамнез раннего развития коронарной атеросклеротической болезни сердца (ИБС) (у мужчин в возрасте < 55 лет, у женщин - в возрасте < 65 лет)*
- наличие хронической болезни почек,
- метаболический синдром3,
- преэклампсия в анамнезе,
- преждевременное развитие менопаузы,
- системные воспалительные заболевания,
- ВИЧ,
- происхождение из Южной Азии (Афганистан, Бангладеш, Бутан, Индия, Мальдивы, Непал, Пакистан, Шри-Ланка)4.
Таблица 2 Целевые показатели в профилактике ССЗ у пациентов различных групп (Visseren, F. L. J., Mach, F., 2021)
- Если целевые значения липидного обмена при приёме статинов в максимальной переносимой дозе не достигаются, рекомендуется дополнительное назначение эзетимиба.
- Если при проведении первичной и вторичной профилактики ССО у пациентов с очень высоким риском приём комбинации статина в максимально переносимой дозе и эзетимиба не достигается целевое значение холестерина ЛПНП, рассматривается возможность дополнительного назначения ингибиторов PCSK9.
- В случае непереносимости терапии статинами в любой дозе (пробное назначение не менее 2-х препаратов) - возможна монотерапия эзетимибом (± ингибитор PCSK95).
- Терапия статинами не рекомендуется женщинам детородного возраста, если они не используют адекватных методов контрацепции.
Рисунок 1 Шкалы SCORE2 и SCORE2-OP для определения сердечно-сосудистого риска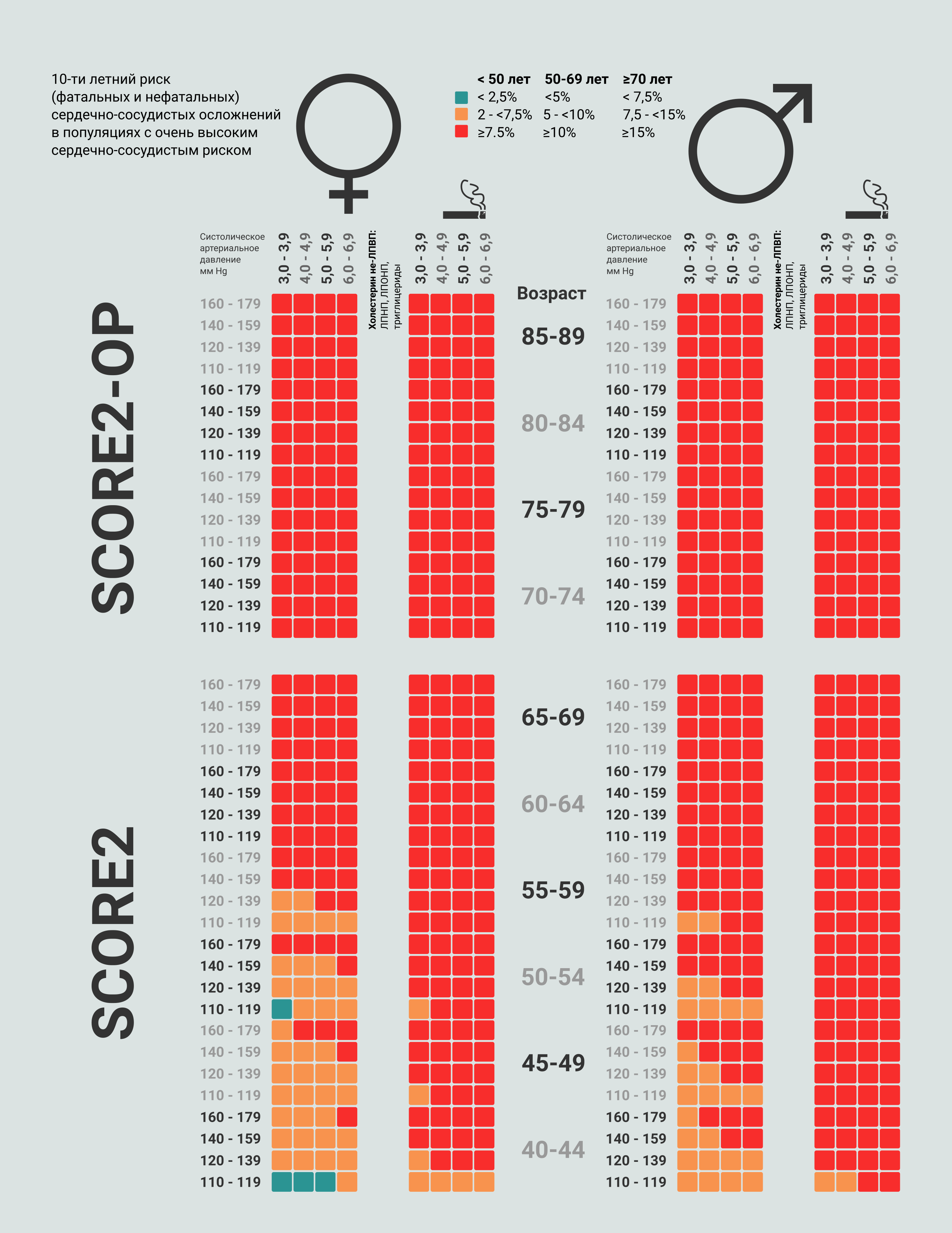
Оптимальный контроль факторов риска ССО
Оптимальный контроль факторов риска ССО определяется как:
(1) ИМТ <25 кг/м2,
(2) окружность талии <102 см у мужчин и <88 см у женщин,
(3) умеренная или интенсивная физическая нагрузка не менее 30 минут ≥3 раз в неделю,
(4) отказ от курения,
(5) систолическое артериальное давление <140 мм рт.ст., диастолическое артериальное давление <90 мм рт.ст. (у пациентов с сахарным диабетом считается повышенным артериальное давление ≥140/80 мм рт.ст.),
(6) ЛПНП <1,8 ммоль/л, если это достижимо; или снижение на 50% от исходного уровня, и
(7) HbA1c <7%.
Сходный набор рекомендаций включён автором сайта в чек-лист для пациента перенесшего инсульт.
Сноски и пояснения.
1 Факторы риска сердечно-сосудистых осложнений
- Гиперлипидемия (особенно, семейная гиперхолестеринемия; ЛПНП > 4,92 ммоль/л);
- Сахарный диабет;
- Курение;
- Артериальная гипертония.
2 Сердечно сосудистые заболевания атеросклеротического генеза, АССЗ (Visseren, F. L. J., Mach, F., 2021)
- ИБС: инфаркт миокарда, острый коронарный синдром;
- Цереброваскулярные заболевания (инсульты/транзиторные ишемические атаки, сосудистая деменция);
- Аневризма аорты;
- Атеросклероз периферических артерий;
- Убедительные признаки атеросклеротических бляшек по данным селективной и КТ-ангиографии, дуплексного сканирования артерий (утолщение комплекса интима-медиа не рассматривается как сердечно-сосудистое заболевание атеросклеротического генеза);
- Реваскуляризирующие операции на коронарных и иных артериях.
3 Метаболический синдром:
- центральное ожирение: окружность талии ≥ 102 см у мужчин и ≥ 88 см у женщин;
- повышение уровней ТГ ≥ 1,7 ммоль/л;
- низкий уровень холестерина ЛПВП < 1,03 ммоль/л у мужчин и < 1,29 ммоль/л у женщин;
- систолическое АД ≥ 130 мм рт. ст. и (или) диастолическое АД ≥ 85 мм рт. ст. или наличие леченой гипертонии;
- гликемия натощак: ≥ 5,6 ммоль/л или ранее диагностированный СД.
Диагноз МС у пациентов без СД указывает на повышенный риск развития СД и ССЗ.
4 Относительный риск у лиц различных национальностей и рас
- Для индийцев и бангладешцев относительный риск 1,3, для пакистанцев - 1,7;
- Для других азиатов - 1,1;
- Чернокожие жители островов карибского бассейна - 0,85;
- Чернокожие африканцы и китайцы - 0,7.
5 Полностью человеческое моноклональное антитело [изотип иммуноглобулинов Gl (lg01)], мишенью которого является фермент пропротеиновая конвертаза субтилизин-кексин типа 9
Сердечно-сосудистые заболевания (определение Всемирной организации здравоохранения)
(жирным шрифтом выделены атеросклеротические сердечно-сосудистые заболевания)
- ишемическая болезнь сердца/коронарная атеросклеротическая болезнь сердца – заболевание артерий, кровоснабжающих миокард (коронарных артерий);
- цереброваскулярные заболевания - поражение сосудов, кровоснабжающих головной мозг (инсульт, транзиторная ишемическая атака, сосудистая деменция)
- заболевания периферических артерий - заболевание артерий, кровоснабжающих верхние и нижние конечности;
- ревматическая болезнь сердца - ревматическое (вызванное стрептококковой инфекцией) поражение миокарда и клапанов сердца;
- врождённые болезни сердца - дефекты, нарушающие нормальное развитие и функционирование сердца существующие с рождения; и
- тромбоз глубоких вен/тромбоэмболия лёгочной артерии.
Список использованной литературы
-
Stone, N. J., Robinson, J. G., Lichtenstein, A. H., Bairey Merz, C. N., Blum, C. B., Eckel, R. H., Goldberg, A. C., Gordon, D., Levy, D., Lloyd-Jones, D. M., McBride, P., Schwartz, J. S., Shero, S. T., Smith, S. C., Watson, K., & Wilson, P. W. F. (2014). 2013 ACC/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Journal of the American College of Cardiology, 63(25), 2889–2934. https://doi.org/10.1016/J.JACC.2013.11.002
-
Force, U. P. S. T., Mangione, C. M., Barry, M. J., Nicholson, W. K., Cabana, M., Chelmow, D., Coker, T. R., Davis, E. M., Donahue, K. E., Jaén, C. R., Kubik, M., Li, L., Ogedegbe, G., Pbert, L., Ruiz, J. M., Stevermer, J., & Wong, J. B. (2022). Statin Use for the Primary Prevention of Cardiovascular Disease in Adults: US Preventive Services Task Force Recommendation Statement. JAMA, 328(8), 746–753. https://doi.org/10.1001/JAMA.2022.13044
-
Альтернативная версия калькулятора риска ССО https://cvdcalculator.com/ ACC/AHA ASCVD калькулятор
-
Goff DC, Lloyd-Jones DM, Bennett G, Coady S, et al. 2013 ACC/AHA guideline on the assessment of cardiovascular risk: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation American Heart Association, Inc; 2014. pp. S49–73.
-
Piepoli MF, Hoes AW, Agewall S, Albus C, et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts)Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). European Heart Journal 2016;37:2315–81.
-
Visseren, F. L. J., Mach, F., Smulders, Y. M., Carballo, D., Koskinas, K. C., Bäck, M., Benetos, A., Biffi, A., Boavida, J.-M., Capodanno, D., Cosyns, B., Crawford, C., Davos, C. H., Desormais, I., Angelantonio, E. Di, Franco, O. H., Halvorsen, S., Richard Hobbs, F. D., Hollander, M., … Williams, B. (2022). 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice: Developed by the Task Force for cardiovascular disease prevention in clinical practice with representatives of the European Society of Cardiology and 12 medical societies With the special contribution of the European Association of Preventive Cardiology (EAPC). Revista Espanola de Cardiologia (English Ed.), 75(5), 429. https://doi.org/10.1016/J.REC.2022.04.003
-
ESC Prevention of CVD Programme: SMART Risk Score. (n.d.). Retrieved October 1, 2022, from https://www.escardio.org/Education/ESC-Prevention-of-CVD-Programme/Risk-assessment/SMART-Risk-Score https://u-prevent.com/calculators/smartScore
по материалам Norbert Boos · Max Aebi (Editors)
Spinal Disorders. Fundamentals of Diagnosis and Treatment
использование системы «флажков» позволяет:
- уменьшить затраты времени и ресурсов на выделение пациентов с потенциально опасными
- причинами болей в спине
- улучшить выявление лиц с факторами риска хронизации болей
- улучшить качество мероприятий, направленных на возвращение пациента к труду
- провести профилактику повторного развития функциональных нарушений.
Использование системы "флажков" не гарантирует 100% точности в принятии решений.
В большинстве случаев, когда не рекомендуется дополнительное обследование пациента, причина боли - состояние, не представляющее опасность для жизни и здоровья пациента (неспецифические, мышечно-скелетные боли). При этом выделение конкретного механизма или структуры, отвечающей за разваитие боли, не повлияет на лечение.
Более полное обследование в отсутствии показаний по системе "красных флажков", может потребоваться в случае тревожности пациента (ипохондрическое расстройство), если пациент не ограничен в средствах и рассматривает диагностические мероприятия как "статусную" услугу (программы комплексного обследования в элитных клиниках, обеспеченные пациенты, требующие проведения всего объёма возможных мероприятий), лицам, работающим вахтовым методом в областях с ограниченными возможностями медицинской помощи, профессиональным спортсменам высокой квалификации, принимающим участие в соревнованиях.
Признаки, выбранные в качестве "красных флажков" не охватывают всех состояний, которые могут вызывать боли в спине. В случае атипичной клинической картины, необходимо провести дополнительное обследование, даже в отсутствии этих признаков у пациента.
Система "красных флажков" не должна использоваться у пациентов, если они не могут дать о себе адекватной информации (вследствие психического заболевания, нарушений речи или мышления).
Пациент должен знать, что в случае отсутствия эффекта от лечения, изменения характера боли, появления других симптомов, он должен обратиться к врачу повторно.
Красные "флажки":
Признаки серьёзного поражения позвоночника: Факты анамнеза и клинические особенности пациента, указывающие на связь боли в спине с опухолевыми, травматическими, воспалительными поражениями, компрессией корешков спинного мозга (синдром конского хвоста):
- Боль в груди;
- Лихорадка;
- Необъяснимая потеря массы тела;
- Нарушения функций тазовых органов;
- Онкологические заболевания, как в настоящее время, так и в анамнезе;
- Плохое самочувствие или наличие хронических заболеваний;
- Прогрессирующие неврологические нарушения;
- Нарушения ходьбы и седловидная анестезия;
- Возраст старше 50 лет при наличии остеопороза;
- Возраст старше 70 лет;
Жёлтые "флажки"
«Препятствия к выздоровлению»: Индивидуальные когнитивные, эмоциональные и поведенческие факторы риска развития хронических болей в спине;
- Депрессивные расстройства (депрессия, тревога, страдания и сходные эмоции, связанные с болью и ограничением подвижности);
- Фоновая хроническая боль в спине или другой локализации;
- Избегание пугающих ситуаций (настрой, стиль мышления и представления направленные на избегание боли и ассоциированных с болью функциональных нарушений);
- Преодоление стресса (пассивное преодоление стресса связанного с болью в спине, шее и функциональными ограничениями);
- «Болевое» мышление (усугубление ощущений, связанных с болью и функциональными нарушениями);
- плохая оценка собственного состояния здоровья (собственная плохая оценка состояния здоровья в связи с хронической болью и функциональными нарушениями, развитием нового приступа боли в спине и кинезиофобией);
- ожидание лечения, не требующего активного участия пациента, а не лечения в котором задействован пациент.
Голубые "флажки"
«Препятствия к возвращению к труду»:
- Существенные затруднения на работе (дефицит времени, частые прерывания и т. д.)
- Низкий уровень независимости в управлении рабочим временем (влияния на методы и расписание, например, возможность составить собственный план, организовать свою работу, организовывать рабочее пространство и расписание)
- Плохой или неадекватный уровень социальной поддержки со стороны руководства и коллег
- Плохой уровень признания усилий (увеличения выручки, социального признания, нематериальных достижений, карьерного роста)
- Неблагоприятный климат в коллективе
- Низкая степень удовлетворённости работой
- Склонность связывать развитие боли с работой
- Скептическое отношение к возможности выполнять прежнюю работу в дальнейшем и возвращению к труду в целом.
Чёрные "флажки"
Психосоциальные факторы, увеличивающие вероятность использования боли, как источника получения выгоды:
- Низкое качество системы экспертизы нетрудоспособности
- Усиление интенсивности жалоб на функциональные нарушения со временем (приводит тому, что пациент отказывается от участия в реабилитационных мероприятиях)
- Материальная компенсация на время мероприятий по восстановлению трудоспособности
- Безработность
- Особенности системы страхования (например, хлыстовая травма шеи редко встречается в Литве, где система страхования не оплачивает случаи развития боли в шее после дорожно-транспортных происшествий).
ВВЕДЕНИЕ
Приводится описание форм гидроцефалии, которые могут быть случайными находками на МРТ/КТ головного мозга — первичные гидроцефалии и состояния с которыми нужно проводить дифференциальный диагноз. Информация о доброкачественной внутричерепной гипертензии (ДВГ), нормотензивной и заместительной гидроцефалии представлена в том, объёме, который необходим неврологу в амбулаторной практике для принятия решений и разъяснения пациенту сути его состояния. Структура документа отражает стоящие перед ним задачи. Более подробно с вопросом можно познакомится по ссылкам в соответствующих разделах текста. Клиника внутричерепной гипертензии складывается из общемозговых и очаговых симптомов. Для внутричерепной гипертензии характерно отсутствие патогномоничных нарушений. При типичной клинической картине выделяется триада: головная боль, рвота, застойные явления на глазном дне. Повышенное внутричерепное давление часто сочетается с гидроцефалией - это расстройство с накоплением избыточного количества спинномозговой жидкости (СМЖ) в желудочках головного мозга и/или субарахноидальных пространствах, вследствие нарушения равновесия между секрецией и всасыванием, которое сопровождается расширением желудочков и/или субарахноидальных пространств. Набор нарушений у пациентов может быть сходен с клиникой других поражений нервной системы: - диссеминированные демиелинизирующие очаговые поражения вещества головного мозга и черепных нервов, - очаговые поражения ствола головного мозга с заинтересованностью медиального продольного пучка и развитием расстройств сознания - объёмные образования головного мозга с общемозговыми изменениями, очаговыми симптомами и симптомами поражения черепных нервов, - состояния с диффузным поражением головного мозга — энцефалопатии. - нейроинфекции (врождённый сифилис, цитомегаловирусная инфекция, эпидемический паротит и др.) - тромбоз синусов и вен головного мозга. Малосимптомные случаи внутричерепной гипертензии (ВЧГ) сопровождаются неспецифическими жалобами — головокружение, утомляемость. Разнообразие вариантов клинической картины, как по степени тяжести, так и по набору симптомов является причиной гипердиагностики гипертензионно-гидроцефального синдрома, как во взрослой, так и в детской неврологической практике. Дополнительное вредное влияние оказывает высокая доля ложноположительных данных о расширении желудочковой системы при использовании эхоэнцефалоскопии. Врачи могут утверждать, что у пациента ВЧГ, если по данным реоэнцефалографии, дуплексного сканирования брахиоцефальных артерий или транскраниальной допплерографии выявлено венозного оттока из полости черепа.
ОБЩИЕ ХАРАКТЕРИСТИКИ ГИДРОЦЕФАЛИИ
К визуализационным признакам гидроцефалии с повышением ВЧД относятся: Увеличение размеров нижних рогов боковых желудочков более чем на 2 см с отсутствием визуализации субарахноидальных пространств конвекситальных областей, межполушарной и боковых щелей мозга; Баллоновидное расширение передних рогов боковых желудочков (симптом Микки Мауса) и III желудочка; Перивентрикулярное снижение плотности ткани, фиксируемое при КТ, или повышение сигнала в режиме Т2, отмечаемое при магнитно-резонансной томографии (МРТ), в результате трансэпендимарного пропитывания или миграции ликвора. Кроме структурных изменений, учитываются клинические проявления гидроцефалии. Последнее уточнение необходимо, поскольку учёт только структурных изменений не позволяет относить к гидроцефалии нарушения ликвородинамики без изменения конфигурации желудочков, например, доброкачественная внутичерепная гипертензия (ДВГ).
ПРИМЕРЫ ЗАБОЛЕВАНИЙ С ГИДРОЦЕФАЛИЕЙ
ДОБРОКАЧЕСТВЕННАЯ ВНУТРИЧЕРЕПНАЯ ГИПЕРТЕНЗИЯ
ДВГ является идиопатическим заболеванием в рамках синдрома псевдопухоли головного мозга.
Вторичные состояния, сходные с ДВГ по клиническим и инструментальным характеристикам, вызываются следующими причинами (по Adams And Victor’s Principles Of Neurology, Eighth Edition, 2005, Allan H. Ropper, M.D. Robert H. Brown, D.Phil., M.D.):
I. Церебральная венозная гипертензия (диагноз устанавливается на основании визуализации сосудов головного мозга)
A. Окклюзия верхнего сагиттального и латеральных синусов:
-
-
-
- Гиперкоагуляция (онкологические заболевания, приём оральных контрацептивов, дегидратация, антифосфолипидный синдром)
- Травматическая
- Послеоперационная
- Инфекционная (чаще — поперечных синусов в связи с мастоидитом)
-
-
B. Увеличение объёма крови в связи с артериовенозными мальформациями с высоким сбросом, фистулами твёрдой мозговой оболочки и другими сосудистыми аномалиями
III. Заболевания оболочек головного мозга (диагноз устанавливается на основании исследования СМЖ)
A. Карциноматоз и лимфоматоз оболочек
B. Хронический инфекционный и гранулёматозный менингит (грибковый, спирохетозный, туберкулёзный, саркоидозный)
IV. Глиоматоз головного мозга
V. Токсическое поражение
A. Гипервитаминоз A (особенно, изотретиноин, который используется для лечения акне)
B. Тетраэтисвинец
C. Тетрациклин
D. Идиосинкразия на различные препараты (амиодарон, фторхинолоны, эстрогены, фенотиазины и другие)
VI. Метаболические нарушения
A. Назначение и отмена кортикостероидов
B. Гипер- и гипофункция мозгового слоя надпочечников
C. Микседема
D. Гипопаротиреоз
VII. Состояния с повышенным содержанием белка в СМЖ
A. Синдром Гийена-Барре
B. Спинальная олигодендроглиома
C. Системная красная волчанка
ЭПИДЕМИОЛОГИЯ
Распространённость ДВГ составляет 4-21 на 100 000 населения. Доброкачественная внутричерепная гипертензия чаще встречается у женщин (92%) детородного возраста (15-44 года), страдающих избыточным весом (94%). Отмечается тенденция к росту распространённости состояния в развитых странах.
ПАТОГЕНЕЗ
В качестве механизма развития рассматривают нарушения строения венозной системы головного мозга и повышение давления в грудной и брюшной полости, что нарушает возврат венозной крови. Для ДВГ характерно сочетание повышенного ВЧД с нормальным составов СМЖ, при отсутствии других причин внутричерепной гипертензии по данным нейровизуализации и других обследований.
КЛИНИКА
Головная боль не имеет специфических характеристик, чаще латерализованная и носит пульсирующий характер. Может быть постоянной или возникать в виде приступов. Тошнота и рвота встречаются не часто. У отдельных пациентов интенсивность головной боли определяется положением тела. Боль может купироваться в покое или под действием НПВС. В отдельных случаях боль распространяется по дерматомам, иннервируемым тройничным нервов или шейными сегментами спинного мозга. Часто описывается ригидность шейного отдела позвоночника. Приблизительно у 2/3 пациенток с отёком соска зрительного нерва отмечаются транзиторные зрительные нарушения (чаще, несколько секунд). Они могут быть как односторонними, так и двусторонними. Выраженность зрительных нарушений не коррелирует со степенью повышения внутричерепного давления, и не имеет прогностической значимости для определения риска развития стойких зрительныхнарушений. Пациенты также могут отмечать фотопсии («вспышки», «искры», «молнии»), их развитие может зависеть от положения головы. У пациентов часто отмечается стойкий или преходящий парез горизонтального взора, связанный с поражением отводящего нерва (значительно реже с другими причинами) Пульсирующий шум в ушах, похожий на порывы ветра или поток воды характерен и специфичен для доброкачественной внутричерепной гипертензии. Патогенез шума связывают с тем, что при повышенном давлении, СМЖ может проводить пульсацию от синусов головного мозга. При физикальном обследовании пациентов фиксируют: - отёк дисков зрительных нервов - выпадение полей зрения - признаки пареза отводящего нерва реже страдают другие черепно-мозговые нервы (обонятельный, глазодвигательный, блоковый, тройничный, лицевой, слуховой).
ДИАГНОСТИКА
В большинстве случаев КТ/МРТ головного мозга дают нормальные результаты. Реже выявляются незначительные изменения: уплощение задней части белочной оболочки глаза, расширение субарахноидального пространства вокруг зрительного нерва, увеличение или пролабирование внутрь внутриглазной части зрительного нерва на МРТ с контрастным усилением, синдром «пустого турецкого седла», извитость орбитальной части зрительного нерва в вертикальной плоскости.
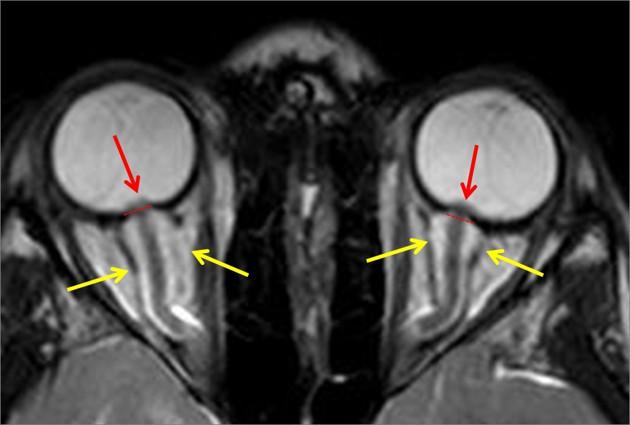
Рисунок 1 Изменения зрительного нерва при доброкачественной внутричерепной гипертензии
В диагностике ДВГ нейровизуализация используется для исключения других состояний. Предпочтительным является проведение МРТ головного мозга со сканированием в режиме венографии. Метод более точен для исклюлючения церебрального венозного тромбоза.
Повышенное давление ликвора по данным люмбальной пункции является необходимым условием диагноза. Нормальной величиной давления СМЖ считается 200 мм водного столба, значения в пределах 200-250 мм.водн.ст. являются пограничными, > 250 мм.водн.ст. - патологическими. Кроме того, люмбальная пункция проводится чтобы доказать нормальный состава ликвора. Это является требованием постановки диагноза.
ЛЕЧЕНИЕ
При отсутствии лечения, ДВГ может приводить к потере зрения.
К немедикаментозным мероприятиям относят:
- снижение массы тела;
- коррекция сонного апноэ;
- лечение анемии;
- отмена препаратов, провоцирующих развитие внутричерепной гипертензии.
Используется ингибитор карбоангидразы - ацетазоламид в начальной дозе 500мг х 2раза в день, в дальнейшем, доза может быть повышена до 2-4 г/сут. Использование препарата обосновано только результатами единичных клинических наблюдений.
Перед назначением рекомендуется уточнить, нет ли у пациента непереносимости сходных по химической природе сульфаниламидных препаратов.
Реже используется другое мочегонное средство — фуросемид. Доза препарата у взрослых — 20-40мг/сут.
Более ограничен опыт использования топирамата, который также является ингибитором карбоангидразы.
Рутинное использование кортикостероидов не рекомендуется. Ввиду большого количества побочных действий, в том числе, увеличение массы тела, назначение препаратов целесообразно только при остром развитии нарушений зрения в комплексной терапии с ацетазоламидом и антисекреторными препаратами (ранитидин, омепразол). Длительный приём кортикостероидов у пациентов с ДВГ не рекомендуется. Подходы к купированию приступов и профилактическому лечению головной боли сходны с таковыми при мигрени (НПВС для приступов, вальпроаты, трициклические антидепрессанты для профилактического лечения).
Рутинное выполнение люмбальных пункций не рекомендуется.
Возможность проведения операции у пациентов, получающих терапию, рассматривается в следующих случаях:
- прогрессируют двигательные нарушения
- снижается острота зрения в связи с отёком диска зрительного нерва;
- сохраняется головная боль
- прогнозируется гипотензия (лечение артериальной гипертензии, гемодиализ).
Гипотензия, теоретически, может увеличить риск ишемической невропатии при отёчности диска зрительного нерва. пациент не может выполнять рекомендации врача по консервативному лечению (когнитивные нарушения, нарушения приверженности, беспорядочный образ жизни).
Существует два подхода к хирургическому лечению: шунтирующие операции и фенестрирование оболочки зрительного нерва. Эффективность и безопасность этих подходов не сравнивалась.
НОРМОТЕНЗИВНАЯ ГИДРОЦЕФАЛИЯ
Нормотензивная гидроцефалия (НГ) связана с нарушением всасывания СМЖ, при этом развивается расширение желудочков головного мозга при нормальном внутричерепном давлении.
ЭПИДЕМИОЛОГИЯ
Распространённость НГ составляет 1-2 случая на 1 000 000 человек. В практике невролога, специализирующегося на пациентах с экстрапирамидными заболеваниями за год фиксируется, как правило, не более десятка пациентов. Этот вид гидроцефалии чаще встречается у пожилых людей. Состояние нужно исключать у лиц старше 60 лет с сочетанием когнитивных нарушений (слабоумия), нарушений функции тазовых органов (чаще, недержание мочи) и нарушений ходьбы (паркинсонизм нижней части тела) — триада Хакима-Адамса. Ввиду того, что в существенной доле случаев шунтирующая операция на ранних стадиях приводит к улучшению ходьбы, важно своевременно заподозрить и подтвердить это состояние.
КЛИНИКА
В структуре когнитивных нарушений доминируют лобно-подкорковые расстройства: снижение активности, аспонтанность, нарушения поведения. Нарушения ходьбы описываются как «магнитная» походка, апраксия ходьбы, лобная атаксия. Пациенты испытывают наибольшие затруднения при начале ходьбы. Площадь опоры увеличена, длина и высота шага уменьшена, нарушена плавность движений, отмечается «декремент» - прогрессирующее замедление ходьбы с каждым шагом. У пациентов всегда есть постуральная неустойчивость, часто при расспросе можно выяснить, что ранее были падения.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Однако, другие заболевания с когнитивными и двигательными нарушениями могут иметь похожий набор нарушений. При проведении дифференциальной диагностики рассматриваются: сосудистая деменция (дисциркуляторная энцефалопатия III стадии), болезнь Паркинсона с деменцией и деменция с тельцами Леви, болезнь Альцгеймера. Основным методом диагностики является МРТ головного мозга. При исследовании выявляется расширение боковых желудочков, округлая форма их передних рогов, сглаженность рельефа коры головного мозга. Важно использование желудочково-полушарного индекса Эванса, который представляет собой отношение расстояния между наиболее отдаленными точками передних рогов боковых желудочков к наибольшему внутреннему диаметру черепа. Вентрикуломегалия диагностируется, если индекс превышает 0,31. Для НГ характерны изменения перивентрикулярного белого вещества, сходные с лейкоареозом (см.выше). Их выраженность коррелирует со степенью когнитивных нарушений].
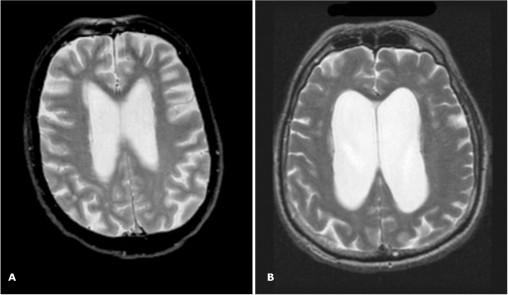
Рисунок 2 МРТ признаки церебральной атрофии (А) при болезни Альцгеймера и (В) нормотензивной гидроцефалии
На первый взгляд изображения довольно похожи, но на снимке справа отмечается округлая форма рогов боковых желудочков, сглаженность борозд больших полушарий.
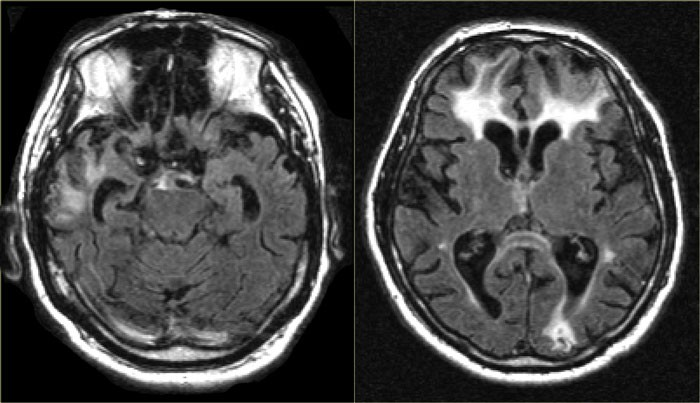
Рисунок 3 Глиозные и атрофические изменения после черепно-мозговой травмы, заместительная гидроцефалия
ЗАМЕСТИТЕЛЬНАЯ ГИДРОЦЕФАЛИЯ
Термины «заместительная гидроцефалия» и гидроцефалия ex-vacuo обозначают расширение желудочков головного мозга вторичного характера, вследствие атрофии головного мозга — уменьшения объёма мозговой ткани. Заместительная гидроцефалия не сопровождается нарушениями ликвородинамики, в том числе повышением внутричерепного давления. В связи с этим отношение этого состояния к гидроцефалии оспаривается. С заместительной гидроцефалией чаще сталкиваются у пожилых пациентов с хроническим сосудистым и/или токсическим поражением головного мозга, последствиями черепно- мозговых травм. В последних двух случаях возможно избирательное уменьшение объёма отдельных мозговых областей: атрофия мозжечка и лобных долей, атрофия областей головного мозга в проекции ушиба. Заместительная гидроцефалия не имеет чёткой корреляции с неврологическими нарушениями и не требует специального лечения.
КЛАССИФИКАЦИИ ГИДРОЦЕФАЛИИ
На фоне терминологических разногласий в вопросе, существует несколько не противоречащих друг другу классификаций:
- сообщающаяся и несообщающаяся;
- обструктивная и арезорбтивная;
- врождённая и приобретённая;
- генетическая или связанная с мальформациями ЦНС;
- изолированная внутрижелудочковая-обструктивная и экстравентрикулярная простая и осложнённая.
Термин «компенсированная гидроцефалия» описывает состояния без прогрессирущего увеличения желудочков головного мозга, в противном случае диагностируется некомпенсированная гидроцефалия. «Наружная гидроцефалия» или «доброкачественное расширение субарахноидальных пространств» это избыточное накоплению жидкости, состояние довольно часто ассоциировано с семейной макроцефалией (размер черепа больше размера головного мозга, при этом нарушений ликвородинамики, в том числе повышения давления СМЖ не отмечается).
РЕЗЮМЕ
- Термин «гидроцефалия» используется для обозначения группы состояний различимых друг от друга по данным КТ или МРТ головного мозга.
- Суждение о гидроцефалии без данных КТ или МРТ может быть ошибочным.
- У детей гидроцефалия, как правило, ассоциирована с повышением внутричерепного давления (ВЧД). В большинстве случаев, она вызывается избыточной продукцией СМЖ, которая скапливается в желудочках головного мозга в связи с нарушениями её циркуляции (обструктивная или несообщающаяся гидроцефалия). Реже, СМЖ скапливается из-за нарушений всасывания (сообщающаяся гидроцефалия).
- У взрослых, в отличие от детей, значительно чаще встречаются формы гидроцефалии без повышения ВЧД.
- Поскольку гидроцефалия может быть не только изолированным состоянием, но и сопровождает отдельные неврологические заболевания, точная распространённость синдрома не известна.
- К настоящему времени не создано единой классификации, охватывающей причины гидроцефалии у пациентов разного возраста.
- В связи с высоким «стигмирующим» значением диагноза "гидроцефалия" для пациентов, перед озвучиванием окончательного диагноза и назначением лечения необходимо проведение всех исследований, необходимых для установления нозологической принадлежности выявленных в головном мозге изменений.
- Пациент должен располагать полной и адекватной информацией о заболевании, что наиболее значимо в отношении доброкачественных и поддающихся лечению форм.
Диагностические критерии
Госпитальная пневмония:
признаки вновь возникшего инфильтрата лёгочной ткани в сочетании с признаками его инфекционной природы:
- развитие лихорадки;
- отделение гнойной мокроты;
- лейкоцитоз;
- снижение оксигенации.
Сочетание данных о новом участке инфильтрации лёгочной ткани с двумя из трёх основных признаков (температура > 38 º С, гнойная мокрота, лейкоцитоз) в качестве диагностического критерия пневмонии имеет при патологоанатомической верификации 69% чувствительность и 75% специфичность.
Аускультативные признаки пневмонии являются вспомогательным диагностическим критерием.
“Золотым стандартом” лучевой диагностики пневмонии является компьютерная томография. Предпочтительно использование метода у пациентов с высоким риском и осложнениями пневмонии.
Источник:
Kalil AC, Metersky ML, Management of Adults With Hospital-acquired and Ventilator-associated Pneumonia: 2016 Clinical Practice Guidelines by the Infectious Diseases Society of America
and the American Thoracic Society. Clin Infect Dis. 2016 Sep 1;63(5):e61-e111.
Структура диагноза
* Развившаяся спустя ≥ 48 часов после поступления в стационар, у пациентов, которым не проводилась интубация
** Развившаяся спустя ≥ 48 - 72 часа после эндотрахеальной интубации.
*** Сокращение названий микроорганизмов на сайте http://www.antibiotic.ru
**** Степень ДН не указывается в диагнозе вентиляторассоциированной пневмонии.
Примеры формулировки диагноза
Пример 1: Внебольничная очаговая пневмония в нижней доле левого легкого. ДН 0.
Пример 2: Внебольничная правосторонняя нижнедолевая пневмония, вызванная S. pneumoniae. Правосторонний экссудативный плеврит. ДН 1 ст.
Пример 3: Двусторонняя очагово–сливная пневмония в нижних долях обоих легких, верхней доле правого легкого, справа – абсцедирующая (абсцесс в S3), вызванная K. pneumoniae, S. pneumoniae; ДН – 2 ст. Хронический алкоголизм.
